Dato clave: aunque el Sudeck es un proceso lento y puede ser muy doloroso, la mayoría de pacientes mejora de forma importante durante el primer año con un tratamiento activo, progresivo y bien guiado.
Contenido de esta guía
¿Qué es el Síndrome de Sudeck o SDRC?
El síndrome de Sudeck, también llamado síndrome de dolor regional complejo tipo I o algodistrofia simpático-refleja, es una alteración del dolor y de la regulación vascular que aparece tras una lesión como una fractura de peroné, una cirugía de tobillo o un esguince grave.
En este síndrome, el sistema nervioso entra en un estado de “alerta exagerada”, enviando señales de dolor desproporcionadas y provocando:
- Dolor muy intenso y que no corresponde con la lesión inicial.
- Cambios de color y temperatura en la piel.
- Hinchazón persistente.
- Rigidez y dificultad para mover o apoyar el pie.
Es una complicación poco frecuente, pero cuando aparece resulta muy llamativa y puede asustar. Es importante recalcar que no significa que el hueso se haya roto otra vez, sino que el problema está en cómo el sistema nervioso procesa el dolor.
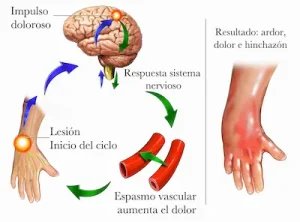
Mecanismo de instauración de el Sudeck.
¿Por qué aparece el Sudeck?
Las causas más frecuentes descritas en la literatura científica son:
- Fracturas (especialmente de tobillo y muñeca).
- Cirugías de extremidades.
- Esguinces graves.
- Inmovilización prolongada con yeso o férula rígida.
Sabemos que la inmovilización muy prolongada aumenta el riesgo de desarrollar este síndrome. Aun así, el Sudeck no implica que el tratamiento previo haya sido incorrecto, sino que es una reacción exagerada del organismo que solo aparece en una minoría de pacientes.
Síntomas más habituales
1. Dolor intenso y quemante
Es el síntoma más característico. Se trata de un dolor desproporcionado respecto a la lesión inicial y que puede activarse con estímulos mínimos, como el roce de las sábanas o del calcetín.
2. Alodinia (hipersensibilidad)
Estímulos que normalmente no duelen se perciben como dolorosos. El sistema nervioso está “hiperalerta” y reacciona de forma exagerada a estímulos táctiles, de presión o de temperatura.
3. Inflamación marcada
El tobillo o el pie pueden presentar edema persistente, con piel tensa y dificultad para ver los pliegues normales. A menudo empeora al final del día o tras estar mucho tiempo de pie.
4. Cambios de color y temperatura
El pie puede verse más rojo o morado y caliente, o más pálido y frío. Estos cambios reflejan una alteración en la regulación del flujo sanguíneo.
5. Cambios de piel, uñas y sudoración
La piel puede volverse brillante, fina o descamativa; las uñas pueden crecer de forma irregular; puede haber exceso o falta de sudoración en la zona afectada.
6. Rigidez progresiva
Con el tiempo, el dolor y la inflamación favorecen la aparición de rigidez articular, pérdida de fuerza y dificultad para apoyar y caminar con normalidad.
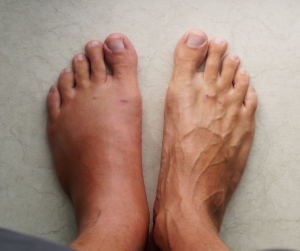
Ejemplo de apariencia en algodistrofia en pie.
Evolución y fases del SDRC
No todas las personas siguen el mismo patrón, pero clásicamente se describen tres fases:
Fase 1: Aguda (“caliente”)
- Dolor intenso y casi constante.
- Calor local y enrojecimiento de la piel.
- Inflamación llamativa.
- Hipersensibilidad extrema al contacto y al movimiento.
Fase 2: Distrófica (“fría”)
- La piel se vuelve más fría y pálida.
- La inflamación puede mantenerse, pero la piel se vuelve lisa y tensa.
- Aumenta la rigidez articular y la limitación del movimiento.
Fase 3: Atrófica
- El dolor puede disminuir algo de intensidad.
- Si el proceso ha sido muy prolongado sin tratamiento adecuado, puede quedar rigidez marcada y pérdida de fuerza.
Con un diagnóstico precoz y un abordaje activo, muchos pacientes no llegan a las fases avanzadas y la evolución es mucho más favorable.
Pronóstico del Síndrome de Sudeck
Los estudios y la experiencia clínica coinciden en que:
- La mayoría de pacientes mejora de forma importante en los primeros 6–12 meses desde el inicio de los síntomas.
- Muchas personas vuelven a su vida diaria con relativa normalidad, aunque pueda quedar alguna pequeña rigidez o sensación extraña.
- Solo una minoría de casos desarrolla limitaciones severas y permanentes, generalmente asociados a diagnósticos muy tardíos o falta de tratamiento adecuado.
- Es muy poco frecuente que el Sudeck “salte” a otra extremidad.
En resumen: el Sudeck es un proceso lento y a veces imprevisible, pero no es una condena. Con un plan de trabajo bien estructurado, lo esperable es una mejoría progresiva en dolor, movilidad y función.
Tratamiento del Síndrome de Sudeck
El tratamiento debe ser multidisciplinar, combinando fisioterapia, ejercicio terapéutico, abordaje médico y apoyo psicológico cuando es necesario.
a) Fisioterapia y ejercicio terapéutico
Es la base del tratamiento. En Clínica Mario Campos Fisioterapia trabajamos habitualmente con:
- Movilización progresiva de tobillo y pie para recuperar el rango de movimiento y evitar rigideces.
- Trabajo de carga gradual, volviendo a apoyar el pie de forma progresiva y controlada.
- Desensibilización (texturas, agua, cambios de temperatura controlados, etc.) para disminuir la hipersensibilidad.
- Ejercicios de fuerza y propiocepción para devolver confianza al apoyo y a la marcha.
- Imaginería motora y terapia espejo en algunos casos, para “reprogramar” la respuesta del sistema nervioso central.
Es normal que algunos ejercicios generen cierta molestia. Eso no significa que estés empeorando la lesión, sino que el sistema nervioso sigue sensibilizado. El objetivo es estimular sin sobrepasar los límites que acordemos en consulta.
b) Medicación
El equipo médico puede pautar:
- Analgésicos y antiinflamatorios para controlar el dolor.
- Fármacos para dolor neuropático (gabapentina, pregabalina, ciertos antidepresivos).
- Corticoides en fases muy iniciales para frenar la inflamación.
- Medicaciones que protegen el hueso (como algunos bifosfonatos o la calcitonina) en casos seleccionados.
c) Procedimientos intervencionistas
En casos con dolor muy intenso y resistente:
- Bloqueos del sistema simpático: inyecciones de anestésico cerca de ciertos nervios para disminuir el dolor y mejorar la circulación.
- Neuroestimulación medular u otras técnicas avanzadas en casos muy seleccionados, tras probar opciones conservadoras.
d) Apoyo psicológico y educación en dolor
El dolor crónico puede generar miedo, ansiedad y frustración. La educación en neurociencia del dolor y, cuando hace falta, el apoyo psicológico, son herramientas que ayudan a entender mejor lo que ocurre y mejoran los resultados de la rehabilitación.
Preguntas frecuentes sobre el Síndrome de Sudeck (Q&A)
1. ¿Mi hueso se ha roto otra vez?
No. En la gran mayoría de casos, el hueso está correctamente consolidado. El problema está en el funcionamiento del sistema nervioso y vascular, no en una nueva fractura.
2. ¿El Sudeck se cura?
En muchos pacientes, sí. En otros puede quedar alguna mínima rigidez o sensación extraña, pero la funcionalidad suele mejorar mucho y permite hacer vida prácticamente normal.
3. ¿Cuánto tiempo dura?
Es variable, pero la mayor parte de la mejoría suele producirse en los primeros 6 a 12 meses. En algunos casos pueden quedar síntomas residuales más tiempo.
4. ¿Moverme puede empeorar el problema?
No. El movimiento y la carga progresiva son parte esencial del tratamiento. Es normal notar molestias, pero eso no significa que estés lesionando de nuevo el hueso.
5. ¿Puede aparecer en la otra pierna?
Es poco frecuente. La gran mayoría de pacientes tiene un solo episodio limitado a la extremidad inicialmente afectada.
6. ¿Es un problema psicológico?
No. El Sudeck es una alteración neurofisiológica real. El estado emocional sí puede influir en cómo percibimos el dolor, pero no es la causa del síndrome.
7. ¿Qué puedo hacer en casa para ayudar a mi recuperación?
Seguir las pautas de ejercicio terapéutico indicadas por tu fisioterapeuta, mantener una actividad moderada y progresiva, cuidar el descanso y entender bien el proceso ayuda a reducir el miedo al movimiento.
Referencias científicas
- Bruehl S. Complex regional pain syndrome. BMJ. 2015;351:h2730.
- Harden RN, Bruehl S, Stanton-Hicks M, Wilson PR. Proposed diagnostic criteria for CRPS. Pain Med. 2007;8(4):326–331.
- de Mos M, de Bruijn AGJ, Huygen FJPM, et al. The incidence of complex regional pain syndrome: a population-based study. Pain. 2007;129(1-2):12–20.
- Birklein F, Schlereth T. Complex regional pain syndrome—significant progress in understanding. Lancet Neurol. 2015;14(2):208–218.
- Perez RSGM, Zollinger PE, Dijkstra PU, et al. Evidence based guidelines for complex regional pain syndrome type 1. BMC Neurology. 2010;10:20.
- Goebel A, Barker CH, Turner-Stokes L, et al. Complex regional pain syndrome in adults: UK guidelines for diagnosis, referral and management. Clin Med (Lond). 2012;12(6):593–597.
- Zollinger PE, Tuinebreijer WE, Breederveld RS, Kreis RW. Can vitamin C prevent CRPS in wrist fractures? J Bone Joint Surg Am. 2007;89(7):1424–1431.
- Forouzanfar T, Koke AJA, van Kleef M, Weber WEJ. Treatment of CRPS type I. Eur J Pain. 2002;6(2):105–122.
- Climent JM, et al. Algodistrofia simpático-refleja. Actualización y manejo terapéutico. Rev Soc Esp Dolor. 2011;18(3):145–155.
- Damiani J. Algodistrofia (síndrome de dolor regional complejo tipo I) del pie y tobillo. EMC – Podología. 2019;21(3):1–15.

Autor del artículo
Mario Campos Escapez
Fisioterapeuta · Col. núm. 3545
Director de Clínica Mario Campos Fisioterapia
Clínica Mario Campos Fisioterapia – San Juan Playa
Av. Historiador Vicente Ramos 30, Local 12 · 03540 Alicante · Tel: 966 590 591
Clínica Mario Campos Fisioterapia – Alicante Centro
Av. Eusebio Sempere 16 · 03003 Alicante · Tel: 965 12 14 00
Email: clinicacamposfisio@gmail.com
Web: clinicacamposfisioterapia.com